腎臓が悪い!?~慢性腎臓病とは~
- 2021年5月29日
- 腎臓内科
こんにちは、このブログをご覧いただきありがとうございます。
はたなかクリニック院長の畑中雅喜です。
突然ですが、「慢性腎臓病」って聞いたことありますか?
慢性腎臓病は英語(Chronic Kidney Disease)の略称からCKDとも呼ばれます。
日本人のCKD患者数は1330万人とされ、成人の約8人に1人(約12%)はCKDとなります(*1)。
生活習慣病の代表的な疾患である高血圧症が男女とも約29%、糖尿病が男性で約20%、女性で約11%(*2)であることを考えると、CKDもかなり身近な病気という感じがしますよね。
でも実際はそこまで身近な病気とは認識されていないと思います。
そこで今回は「慢性腎臓病(CKD)」についてお話しようと思います。
慢性腎臓病とは
日本腎臓学会から発表されている「エビデンスに基づくCKD診療ガイドライン2018」によると、
慢性腎臓病(CKD)は
①尿異常、画像診断、血液、病理で腎障害の存在が明らか
②GFRが60ml/分/1.73㎡未満
のいずれか、もしくは両者が3ヶ月以上持続する状態
と定義されています。
(ここで、GFRとは糸球体ろ過量のことであり、簡単に言うと「腎機能」を表すものです。本来はかなりややこしい検査を行うことで算出されますが、血液検査の「クレアチニン」の値から推算し代用することが多く、正常値は100ml/分/1.73㎡前後とされています。)
このCKDの定義をもう少しおおざっぱに重要なところだけを挙げると、
①タンパク尿がある
②腎機能が低下している
となり、このどちらか一方でも当てはまればCKDと診断する、ということになります。
①のタンパク尿があっても、②の腎機能が低下していても、自覚症状は乏しいことが多いです。むしろ何も症状がないことの方が多いかもしれません。
ではなぜわざわざCKDという診断をする必要があるのかというと、CKDが進行すると将来的に腎機能が廃絶し、透析や腎移植といった治療が必要になる可能性があることと、同時に動脈硬化が進行し、心臓病や脳卒中といった病気にもかかりやすくなることが明らかだからです。
自覚症状が出た時にはかなりCKDが進行していることもあり、自覚症状が出る前から血液検査や尿検査でCKDの状態になっていないかをチェックすることが非常に重要です。
慢性腎臓病のステージ分類
慢性腎臓病(CKD)はタンパク尿の程度と、腎機能低下の程度によってステージが分けられています。タンパク尿が増える程(表の右に行く程)、腎機能が低下する程(表の下に行く程)ステージが上がり、将来的に透析や移植が必要になったり、心臓病や脳卒中になる可能性があがることが分かっています。
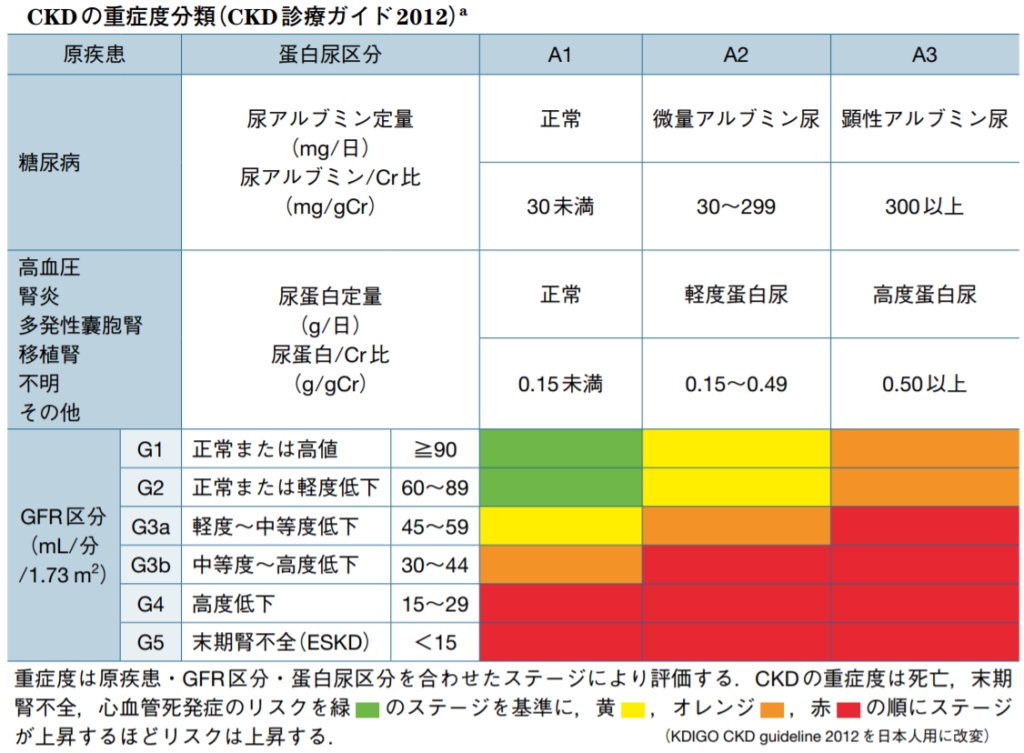
(エビデンスに基づくCKD診療ガイドライン2018)
GFRが50ml/分/1.73㎡、タンパク尿が0.3g/日だとCKD stageG3aA2というように表現されます。
タンパク尿は、試験紙で(-)とか(+)とかで判定することが多いのですが、実はこれは不正確で、濃い尿(あまり水分をとっていない時)ではタンパク尿が実際には少なくても(2+)とか(3+)とかになりますし、逆に薄い尿(水分をたくさんとっている時)ではタンパク尿が実際には多くても(±)や(-)になったりします。
ですので、タンパク尿をみる時は、具体的に何gでているのか、をみることが重要です。本来は1日尿をためて(蓄尿)測るのが望ましいですが、それはなかなか大変なので、1回の尿検査で代用します。尿中タンパクを尿中クレアチニンで割った値がほぼ蓄尿でのタンパク尿と一致するので、それを用いることが簡便です。
上の表にあるように、0.15g未満が正常ですが、それを超えると軽度タンパク尿、0.5gを超えると高度蛋白尿とされます。しかし、いくら高度タンパク尿でも自覚症状はほとんどありません。多少尿が泡立つ程度でしょうか。さらに高度となり3.5gを超えてくると、ネフローゼ症候群という状態で、むくみなどがでてくる可能性はあります。
腎機能は表の左側のGFRというもので判定します。実際には「性別」、「年齢」、「クレアチニン」から算出されるeGFR(estimated GFR:推算GFR)を用いることが多いです。腎機能が悪化するとクレアチニンが上昇する=eGFRが低下することになります。eGFRの値はだいたい残りの腎機能が何%なのか、という数値と考えてもらってもいいと思います。正常は100ml/分/1.73㎡前後で、60ml/分/1.73㎡を下回ると腎機能低下、15ml/分/1.73㎡を下回ると末期腎不全、というようになります。透析が必要になってくるのは、だいたいeGFRが5ml/分/1.73㎡を下回ってくる頃です。残り5%を切ると自分の腎臓だけではまかないきれなくなってくるということです。逆にいうと、5%を切るまで(薬の力や食事管理は必要ですが)自分の腎臓でなんとかできる、ってことです。腎臓ってすごいですね!
タンパク尿と同様に、腎機能も透析が間近となるくらいまで程度低下しないとあまり症状は出ません。しかし、表が色分けされているように、尿蛋白が増えれば増えるほど、腎機能が低下すればするほど、将来透析が必要となる可能性はもちろん高くなるし、心臓病や脳卒中になる可能性や、何らかの原因で死亡する可能性も高くなってしまうことがわかっています。
慢性腎臓病の治療
慢性腎臓病の治療としては、
①原疾患特有の治療
②原疾患によらない共通の治療
があります。
①原疾患特有の治療というのは、CKDの原因となる病気に対する治療です。
具体的には、糖尿病や高血圧が原因であればその治療であったり、IgA腎症などの慢性糸球体腎炎が原因であればステロイドや免疫抑制薬を用いることもあります。他にも様々な原疾患があるのですが、また改めて説明する機会を作る予定です。
②の原疾患によらない治療というのは、減塩などの食事管理、肥満解消、禁煙などの、いわゆる生活改善や、タンパク尿があったり血圧が高い場合は血圧を下げる降圧薬(特にレニンアンギオテンシン阻害薬に分類される薬剤)を用いることです。
これらの治療を適切に行うことによって、早期のCKDであれば、その後の進行をかなり抑制することができます。
しかし、ある程度進行したCKDは、適切な治療を行ったとしても徐々に悪化していき、最終的には透析あるいは移植が必要となります。現在の医学では、CKDを完全に治すことができる薬は存在しません。
そのため、自覚症状の乏しいCKDを早期に発見して適切に対応するためには、何も病気がないような方も、普段から検診や人間ドックを定期的に受けて、異常を指摘された際はたかだかタンパク尿と侮らずにきちんと医療機関を受診することをオススメします。
また、ある程度進行したCKDは、適切な治療を行ったとしても悪化するのであれば、治療をする意味がないんじゃないか、と思われるかもしれません。
しかし、そんなことは決してなく、少しでも進行を遅らせることで透析や移植を先延ばし出来ますし、仮に透析になったとしても「元気な状態で」透析を受けることができ、その後の人生は全く異なったものとなります。さらに、心臓病や脳卒中といった重大な病気の予防にもつながるのです。
まとめです。
・慢性腎臓病(CKD)は身近に存在する。
・CKDは腎機能低下やタンパク尿で定義される。
・CKDは自覚症状が乏しい。
・しかし、腎機能低下やタンパク尿は透析になる可能性が高く、心臓病などにもかかりやすい。
・治療は生活習慣の改善(特に減塩)を主とし、原因別の治療を行うこともある。
いかがでしたでしょうか。
慢性腎臓病(CKD)についてお話ししました。
最後までお読みいただきありがとうございました。
2021/5/29 畑中雅喜
(*1)エビデンスに基づくCKD診療ガイドライン2018
(*2)厚生労働省 令和元年 国民国民健康・栄養調査結果の概要


